腎移植の流れ
ドナー(腎臓を提供していただく方)
生体腎ドナーの手術について
腎臓を提供する手術方法には、開放腎臓摘出手術と鏡視下腎臓摘出手術(腹腔鏡手術)があります。どちらの手術も全身麻酔で行います。 大阪大学グループの腎移植病院では、鏡視下腎臓摘出手術を行っています。
開放腎臓摘出手術
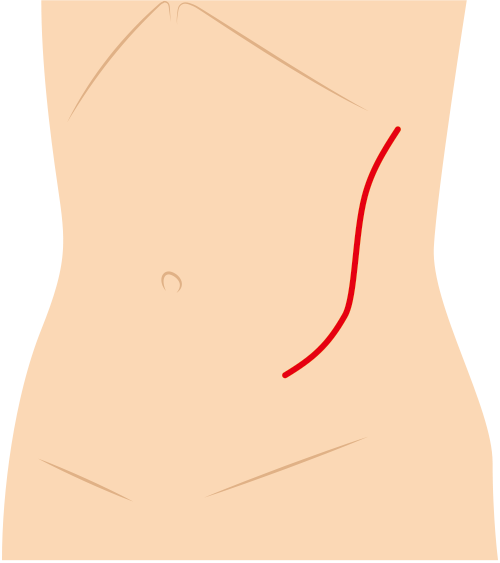 お腹の傷はこのようになります
お腹の傷はこのようになります
側腹部を切開して、直視下(術者が直接視ながら)に腎臓を摘出する方法です。腎臓を直接見ながら血管などを処理することが出来るため、出血時もすぐに対応でき、安全に手術が行えることが利点です。
手術創(切開創)は脇腹を斜めに25cmほど切ることになりますので、手術創も大きく、術後の見た目にも問題があります。また、創が大きいことから、回復は鏡視下腎臓摘出術に比べ多少時間がかかります。
2000年以降、当科では開放手術はほとんど施行しておりません。
鏡視下腎臓摘出手術
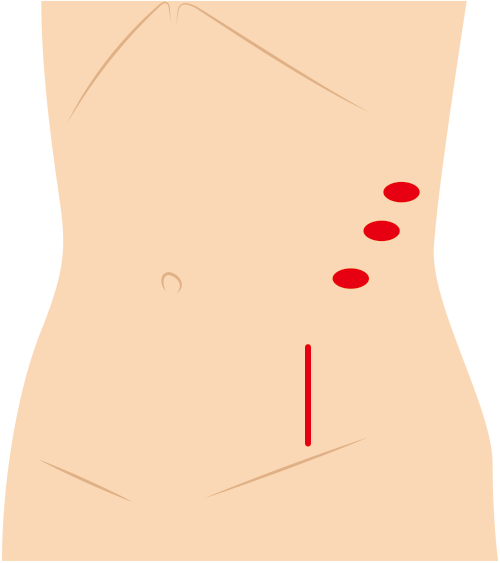 お腹の傷はこのようになります
お腹の傷はこのようになります
後腹膜腔からアプローチする場合と、腹腔からアプローチする場合があります。鏡視下腎臓摘出の方法は、3,4ヶ所に5mmから1.5㎝程度の切開を行い、そこから内視鏡と手術器具を挿入して行います。最後に下腹部に6~7cmの切開をおき、そこから腎臓を取り出します。
鏡視下腎臓摘出手術は高い技術を要しますが、手術創が小さく、手術後の痛みも少なくて美容上の問題も少ないです。手術後の回復が早く、入院期間も短縮出来ることが利点です。
生体腎ドナーの危険性
たとえ健康な人に手術をしても、手術に伴う危険性と合併症があります。 私たちは最善を尽くして手術を行いますが、手術操作の技術的要因だけでなく、予測できない要因で手術後に死亡する可能性もゼロではないことを理解していただかなくてはなりません。
腎臓提供手術に関する主な合併症は以下の通りです。
全身麻酔に伴う危険性
手術は全身麻酔で行います。全身麻酔では口から気管に管を挿入し、人工呼吸器で管理されます。管を挿入する際に歯を含めた口腔内の損傷や声帯が損傷する危険性があります。頚部の点滴は頚部の太い血管から挿入され、先端は心臓の近くまで入れており、手術後使用する薬剤が皮下に漏れたりすることのないようにしています。点滴の管を挿入する際に血管を傷つけて出血を起こしたり、胸に空気がたまったり、出血したりする危険性もまれですが起こる可能性があります。
手術後早期に起こりうる合併症
出血
手術中あるいは手術後に出血することがあります。大阪大学病院では過去20年間以上、腎移植の生体ドナーの手術後の出血による合併症は1例も起こっていませんが可能性はゼロではありません。
創部の離開(傷が開くこと)
傷の部分(創部)はステープラーや糸を用いて縫合します。創部に感染がおこれば、その部分の傷が開くことがあります。また傷が治るまでにお腹の中の脂肪部分が溶けて汁(浸出液)が出てくることがあり、傷が治りにくいことがあります。感染が生じた場合、ひどくなればお腹の中の方まで感染し、高熱が出るなどの症状を起こすこともあります。その場合は抗生物質などの治療が必要となります。
感染
手術による影響で細菌を中心とした感染症を起こす可能性があり、抗生物質などの点滴治療を必要とすることがあります。重篤な場合には血液の中に細菌が侵入することによる感染症(敗血症)により、ショック症状を引き起こすことがあります。
手術後長期に起こりうる合併症
腹壁瘢痕ヘルニア
手術時には創部はしっかりと縫いますが、手術後数週間から数年を経てから、お腹の中の腹壁の筋肉部分が開いて、胃や腸が皮膚のすぐ下に脱出することがあります。これを腹壁瘢痕ヘルニアと言います。腹壁は胃や腸が外に出てこないよう支えている役目をしているので、腹壁瘢痕ヘルニアになると、横に寝ているときはお腹が平らのことが多いのですが、立ったときに腹圧がかかり、ヘルニアの部分がポコッと出っ張ります。これによって腹痛や食べ物の通過障害を起こすこともあります。腹壁瘢痕ヘルニアがひどい場合や症状のあるものは手術によって治療することになります。
輸血に伴う危険性
腎臓提供手術の際の出血は現在ほとんど100mL以下で、手術中に輸血をすることはあまりありません。しかし、多く出血した場合に輸血を行う可能性があります。
腎臓の片方を提供することによる危険性
手術前の検査で「残った腎臓の予備力」を十分に確認していますが、提供手術をして何年か後で腎臓の働きが悪くなる可能性は否定できません。阪大グループでは現在のところドナーが血液透析になった症例はありませんが、手術後も半年に一度は外来受診していただき、残った腎臓の力を確認します。
特に血圧、食事、体重管理は重要です。高血圧になる前に早め早めに対処し、場合によっては血圧を下げる薬を服用してもらう場合もあります。
長い人生、何が起こるかわかりません。運悪く交通事故などで1つしかない腎臓が打撃を受けると、透析を余儀なくされることになります。
また、妊娠・出産を契機に腎不全を起こすことがあります。そのため、将来、妊娠・出産の可能性がある方はドナーになることを勧めません。
死亡する危険性と合併症の頻度
ドナーが死亡する危険性はゼロではありません。万全を期して検査や手術を行いますが、必ずしも100%安全とは言えないことは知っておいていただかなければなりません。
その他
心理的なストレス
レシピエントは100%成功するわけではありません。またせっかく腎臓を提供しても、レシピエントが透析に戻ることになったり、亡くなることもあり得ます。このことは、提供する側にとっては大きなストレスとなり得ます。また、手術を受けたこと、今までと違う体の調子などからもストレスを感じることがあります。そういう心の変化が起こりえる可能性もあることは知っておく必要があります。
未知の合併症
また、生体腎移植では歴史がまだまだ浅く、生体ドナーが長期的にはどのような影響があるか、分かっていない部分もあります。まだ知られていない合併症が起こりえるかもしれないことも知っておいてください。
手術後の経過
入院は手術の数日前となります。
手術当日
朝、浣腸など手術に向かう準備をいたします。その後、手術室に向かいます。夕方に手術から病棟に戻ってきます。当日は絶飲食となります。
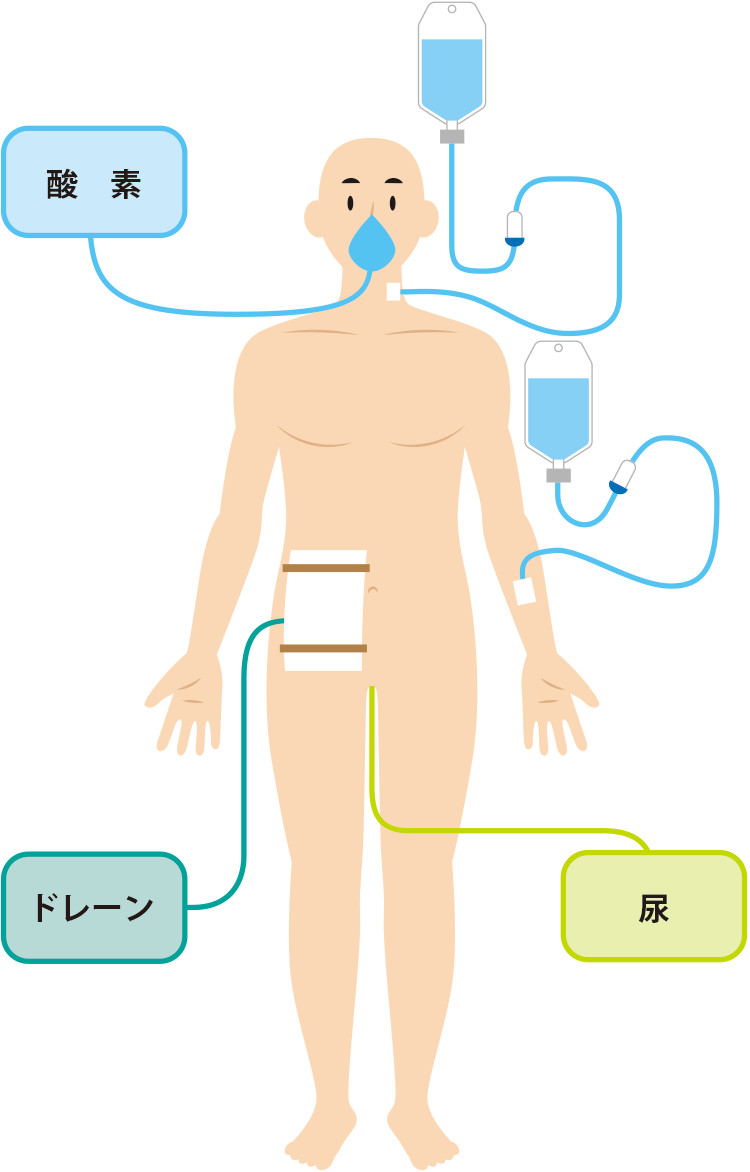
手術直後の状況
手術直後は口にマスクをして酸素を吸入しています。
ドレーンという管がお腹の中に入っており、尿の管も入ります。
手術後の経過
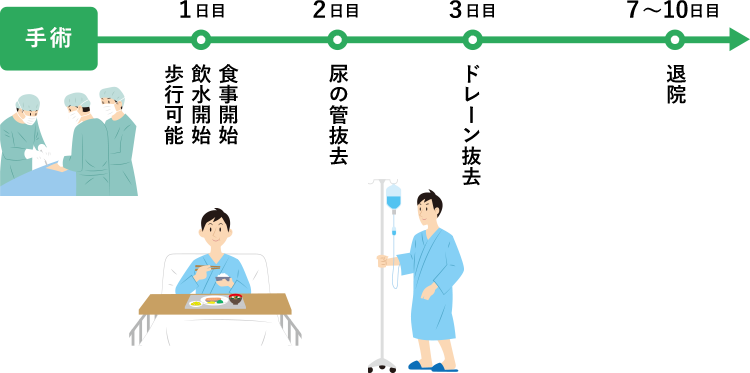
手術後の経過ですが、手術翌日には飲水開始となり、立位可能となります。尿の管が入っていますので、ベッド上またはポータブルトイレでの排泄となります。手術翌日から歩行可能となり、食事が開始となります。尿の管も抜去し、トイレで排泄出来るようになります。手術後3日目頃にお腹の中に入っていたドレーンと呼ばれるチューブを抜去します。およそ手術後1週間くらいで退院となります。
退院後の外来受診
退院後は、定期的に外来に受診していただきます。退院してから2~3週間後と、その後は手術後3ヶ月後、以降は6ヶ月に1回受診していただきます。
腎臓を提供したことで、1つになった腎臓が将来的に腎機能障害や腎不全にならないように、手術後の健康管理が大切です。腎機能はもちろんのこと、高血圧や糖尿病など、腎機能を悪化させる要因がないかどうか、定期的にチェックしていきます。
おわりに
生体ドナーになると決める前に、この内容をよく読んで十分に考えてください。 生体ドナーとして手術を受けること、腎臓の一部を提供することに伴う危険性と、将来的な体に及ぼす影響も十分理解した上で、提供するかどうかを決断してください。
大事なことは、患者さんのために、誰からも強制されることなく、自分自身が提供しようと考えていることです。
もし、提供することをちゅうちょすることがあれば、じっくり考えてから決断してください。私たち医療者は、質問や疑問などがあれば、いつでもお答えいたします。ご相談ください。
